Diabetes Mellitus na Infância
Diabetes mellitus (DM) é uma doença endócrino-metabólica de etiologia heterogênea, que envolve fatores genéticos, biológicos e ambientais, caracterizada por hiperglicemia crônica, resultante de defeitos na secreção ou na ação da insulina.
A doença pode evoluir com complicações agudas (hipoglicemia, cetoacidose e síndrome hiperosmolar hiperglicêmica não cetótica) e crônicas, microvasculares (retinopatia, nefropatia, neuropatia) e macrovasculares (doença arterial coronariana, arterial periférica e cerebrovascular).
O DM do tipo 1 (DM1) caracteriza-se pela destruição das células beta pancreáticas, determinando deficiência na secreção de insulina, o que torna essencial o uso de insulina como tratamento. A destruição das células beta é, geralmente, causada por processo autoimune, o qual pode ser detectado pela presença de auto-anticorpos circulantes no sangue periférico (anti-ilhotas ou anti-ICA, anti-insulina ou IAA, antidescarboxilase do ácido glutâmico ou anti- GAD, e antitirosina fosfatase ou anti-IA2, dentre outros), caracterizando o DM1A ou autoimune . Em menor proporção, a causa é desconhecida e classificada como DM1B ou idiopático. A destruição das células beta, geralmente, é rapidamente progressiva .
O pico de incidência do DM1 ocorre em crianças e adolescentes, entre 10 e 14 anos e, menos comumente, em adultos de qualquer idade , no entanto, o diagnóstico em pessoas adultas com DM1 também é recorrente . Adultos que apresentam destruição das células beta pancreáticas devido a processo autoimune tem o diagnóstico de diabetes mellitus autoimune do adulto (Late Autoimmune Diabetes in Adults) (LADA).
O diabetes mellitus tipo 1 (DM1) é considerado a segunda doença crônica mais comum da infância, enquanto que o tipo 2 (DM2) vem aumentando ascendentemente devido à epidemia de obesidade infantil em que vivemos atualmente.
O tratamento e acompanhamento clínico desses pacientes caberão sempre ao especialista, mas, na maioria das vezes, é o pediatra geral que fará o seu diagnóstico no consultório ou no atendimento de emergência.
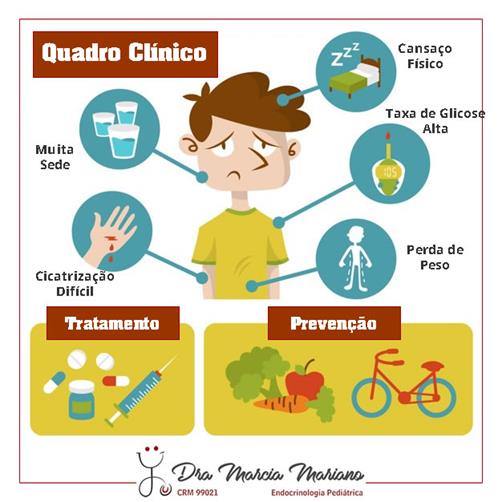 Quadro Clínico
Quadro Clínico
A suspeita clínica deve ser feita a partir de sintomas típicos como poliúria, polidipsia, polifagia, perda ponderal e cansaço excessivo .
O diagnóstico final é dado quando glicemia ao acaso ≥ 200 mg/dl associada a um desses sintomas citados ou pela presença de dois ou mais dos critérios abaixo:
- Glicemia de jejum sérica ≥ 126 mg/dl
- Glicemia sérica após 2h do teste de tolerância oral à Glicose(TOTG) com 1,75 g/kg de dextrosol ≥ 200 mg/dl Glicose entre 140 e 200 mg/dL, diagnóstico de “tolerância à glicose diminuída”
- Hemoglobina glicada (HbA1C) ≥ 6,5% Lembrando que o pediatra deve ainda estar atento às alterações da glicemia, que não preenchem critério para DM, mas devem ser acompanhadas de perto. Em pessoas cujos resultados de glicose plasmática em jejum estão entre 100 e 125 mg/dL, caracteriza-se “glicemia de jejum alterada” , requerendo avaliação por TOTG.
- Pensar em DM2 quando houver:
- História familiar importante de DM2.
- Pacientes obesos (que são cada vez mais comuns, dificultando o diagnóstico).
- Pacientes com sinais de resistência insulínica (acantose nigricans, entre outros).
- Descendentes africanos ou asiáticos.
- Pacientes sem necessidade de insulinoterapia ou necessidade de baixas doses.
Tratamento
Uma vez feito o diagnóstico, as principais prioridades para o manejo dos pacientes com DM1 são:
- Educação e informação sobre a doença e seu tratamento.
- Insulinoterapia, que será individualizada para cada paciente.
- Reeducação alimentar, ensinando a contagem de carboidratos e suas substituições.
- Medições de glicemia capilar e meta de HbA1C:
• A glicemia capilar deve ser aferida pelo menos 5 vezes/dia com do uso de glicosímetro ou sistema de monitorização contínuo quando houver indicação especifica.
• HbA1C deve ser solicitada a cada 3 meses.
Os objetivos de controle glicêmico devem ser determinados individualmente, de acordo com a idade do paciente e a capacidade de identificar e tratar hipoglicemias .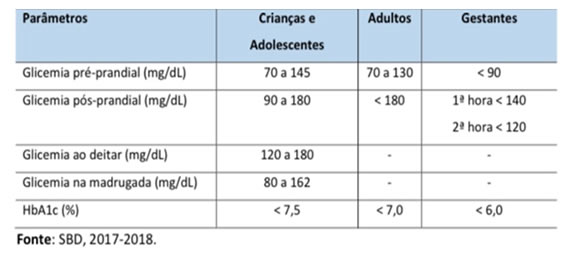
- Tratamento psicológico, tanto para os pacientes quanto para seus familiares.
- Orientações para hipoglicemia, cetoacidose e manejo em dias de doenças.
- Rastrear possíveis doenças autoimunes associadas, como tireoidite de Hashimoto e doença celíaca.
- Rastreio de complicações crônicas a partir de 5 anos de doença, anualmente.
Referências Bibliográficas
1-http://www.nice.org.uk/guidance/ng18/resources/ diabetes-type-1-and-type-2-in-children-and-young-people- diagnosis-and-management-1837278149317 Residência Pediátrica 2015;5(3):150-151
2-Manual de Orientação Clínica DIABETES MELLITUS Secretaria de Estado da Saúde de São Paulo 2011
- Protocolo Clínico e Diretrizes Terapêuticas Diabetes Mellitus Tipo 1 Agosto/2019- Conitec

